Выберите размер шрифта:
Касымов О.И., Касымов А.О.
Кафедра дерматовенерологии (зав. – проф. Касымов О.И.) ИПОМК РТ
Введение.
Среди аллергических заболеваний самыми распространенными являются аллергодерматозы, которыми страдают до 40% детского и 10% взрослого населения многих стран мира. Наиболее частыми в структуре аллергодерматозов считаются атопический дерматит (АД) – нейродермит и хроническая крапивница (ХК), которые встречаются в 20 – 40% всех случаев острых и хронических поражений кожи. В структуре госпитализированных на долю больных АД и ХК приходится более 30%, временная нетрудоспособность больных ими составляет свыше 30% среди всех трудопотерь при дерматозах [2,5]. Эти дерматозы объединяет ряд факторов, прежде всего ведущий клинический симптом – зуд.
Развитие аллергической реакции при АД и ХК представляет собой взаимообусловливающие патогенетические механизмы, которые состоят из дегрануляции тучных клеток с высвобождением из них разнообразных медиаторов - гистамина, серотонина, простагландинов, хемотаксических факторов, а также лейкотриенов и др. Медиаторы, воздействуя на периферические ткани, повышают проницаемость сосудов, вызывают отек, сокращение гладкой мускулатуры, раздражение периферических нервных окончаний, что приводит к развитию клинических симптомов аллергодерматозов. У многих больных АД и ХК сочетаются с другими атопическими заболеваниями, как бронхиальная астма, аллергический ринит, аллергический коньюнктивит [3,6].
Интенсивный, в том числе ночной зуд, высыпания, нередко расположенные на видимых (лицо, шея, кисти) или «интимных» (грудь, область половых органов, ягодицы) участках тела и высокая частота обострений нередко служат причиной развития выраженных реактивных (нозогенных) психических расстройств у больных, страдающих АД и ХК [4,6].
Хроническое, с частыми рецидивами, течение, недостаточная эффективность существующих методов лечение, делают проблему АД и ХК одной из важных в современной дерматовенерологии. В терапии АД и ХК важное значение имеют антигистаминные препараты (антагонисты или блокаторы Н1-рецепторов), что патогенетически обосновано и доказано многолетним клиническим опытом [1,6]. Они действуют на Н1-гистаминовые рецепторы посткапиллярных венул кожи, тем самым устраняя индуцированные гистамином вазодилатацию и повышение проницаемости сосудов. Кроме того, препараты этой группы оказывают рефлекторное влияние, предупреждая развитие эритемы, вызванной гистамином, и взаимодействуют с Н1-гистаминовыми рецепторами мелких разветвленных немиелинизированных С-нервных волокон кожи, препятствуя появлению кожного зуда. Многие антигистаминные средства обладают выраженной антиаллергической и противовоспалительной активностью непосредственно в коже [1,6].
В последние годы в терапии аллергических заболеваний стали использоваться препараты, обладающие более широким воздействием на различные медиаторы, освобождающиеся из тучных клеток и базофилов. Одним из таких современных комбинированных препаратов является лесон (Индия), в состав 1 таблетки которого входят левоцетиризин (5 мг) и монтелукаст (10 мг). Левоцетиризин является высокоселективным блокатором Н1-гистаминовых рецепторов нового поколения и в настоящее время считается одним из эффективных средств лечения аллергических заболеваний. Он обладает вдвое большим сродством к Н1-рецепторам, чем цетиризин, действуя в более низкой дозе (в 2 раза). Его антигистаминный эффект продолжается в течение 24 часов, постоянная концентрация достигается через 2 дня приема препарата [1,6]. Монтелукаст - блокатор лейкотриеновых рецепторов. Антагонисты лейкотриеновых рецепторов – сравнительно новая группа препаратов, эффективность которых подтверждена для многих заболеваний с аллергическим компонентом. Общим для лекарственных средств данной группы является угнетение лейкотриенов, участвующих в формировании воспалительных реакций.
Согласно инструкции, лесон используется для профилактики и длительного лечения бронхиальной астмы, аллергического ринита и конъюнктивита, крапивницы, в т.ч. хронической идиопатической крапивницы, отека Квинке, аллергических дерматозов, сопровождающихся зудом и высыпаниями.
Целью наших исследований явилось изучение эффективности лесона в комплексном лечении больных атопическим дерматитом и хронической крапивницей
Материал и методы исследований.
Под нашим наблюдением находились 38 больных АД и 54 больных ХК.
Среди пациентов с АД 20 (52,6%) мужчин и 18 (47,4%) женщин в возрасте от 17 до 48 лет (средний возраст составил 24,5 + 2,3 года) которые страдали разными клиническими формами АД: 11 – эритемато –сквамозной формой с лихенизацией, 14 – лихеноидной, 13 – пруригинозной. Продолжительность болезни составила от 8 до 20 и более лет. Эритемато –сквамозная форма АД с лихенизацией характеризовалась наличием эритемы и шелушения в виде сливающихся очагов поражения с нечеткими границами с мелкими папулами, расчесами, наличием множественных папул и формированием лихенизации. Лихеноидная форма проявилась слиянием папул в сплошные очаги поражения тусклого сероватого цвета, со скрытым или отрубевидным шелушением, расчесами, серозно – геморрагическими корками на местах экскориаций. Очаги поражения отличались сравнительно четкими границами. У 13 больных пруригинозная форма характеризовалась расчесами в местах уплотнения кожи, а также образованием плотных экскориированных папул цвета кожи.
Для оценки тяжести АД мы использовали шкалу SCORAD, которая учитывает распространенность кожных поражений, интенсивность клинических проявлений, субъективные симптомы. Значения этого индекса могут варьировать от 0 (нет заболевания) до 103 (тяжелое течение АД). В соответствии со значениями индекса SCORAD у большинства (23 – 60,5%) пациентов выявлена среднетяжелая степень тяжести АД (35,4 + 4,2 балла), у 15 (39,5%) – легкая (18,6 + 2,6 балла)
Из 54 больных ХК мужчин было 22 (40,7%), женщин – 32 (59,3%), соотношение 1:1,5. Возраст больных колебался от 16 до 50 лет, в среднем составив 35,9 + 1,6 лет. Длительность заболевания колебалась от нескольких месяцев до 10 и более лет, составив в среднем 3,8 + 0,6 лет.
Частота рецидивов крапивницы у обследованных больных приведена в таблице 1.
Как видно из данных таблицы 1, у 45 (83,3%) больных обострения хронической идиопатической крапивницы были относительно частыми (не менее 1 раза в неделю), из них у 28 (63%) частыми – по несколько раз в неделю, а у 6 (11,1%) пациентов течение болезни было почти непрерывным с ежедневными рецидивами.
Частота рецидивов хронической идиопатической крапивницы у больных
|
Частота |
Количество больных (n = 54) |
% |
|
Ежедневно |
6 |
11,1 |
|
4 и более раз |
9 |
16,7 |
|
2-3 раза в неделю |
19 |
35,2 |
|
Не менее 1 раза в неделю |
11 |
20,4 |
|
2-3 раза в месяц |
4 |
7,4 |
|
Не менее 1 раза в месяц |
5 |
9,3 |
|
Всего |
54 |
100 |
Клиническая картина хронической идиопатической крапивницы характеризовалась наличием на коже сильно зудящих, а у 13 (24,1%) больных и с чувством жжения, уртикарных элементов от бледно-розового до насыщенно-розового цвета с перламутровым оттенком, овальной и неправильной формы, размерами от зерна чечевицы до ладони младенца и больше, выступающих над уровнем кожи, плотноватой консистенции, бледнеющих при надавливании. Некоторые элементы имели полосовидную, кольцевидную форму с обратным развитием в центре, с неровными контурами. Высыпания располагались преимущественно на коже туловища, конечностей, шеи. У 10 (18,5%) больных наблюдался отек Квинке (у 4 больных самостоятельно, у 6 в сочетании с уртикариями) в виде ограниченного, напряженного, плотного отека кожи губ или ушных раковин, век, языка. У 3 больных отек Квинке располагался на коже области половых органов. У 19 (35,2%) больных отмечалась головная боль, субфебрильная температура (до 37,4-37,7%), общая слабость, у 8 (14,8%) – артралгия.
Оценка тяжести клинического течения крапивницы проводилась на основании изучения дневника пациента, куда он вносил свою оценку тяжести заболевания. Оценка производилась с использованием 4-балльной шкалы для кожного зуда, количества уртикарных элементов, размеров самого большого волдыря и нарушений сна согласно следующим параметрам: зуд: 0 (нет), 1 (слабый), 2 (умеренный), 3 (выраженный); количество волдырей: 0 (нет), 1 (1-6 волдырей), 2 (7-12 волдырей), 3 (> 12 волдырей); размер самого крупного волдыря (см): 0 (нет), 1 (< 1,25), 2 (1,25-2,5), 3 (> 2,5); нарушение сна: 0 (нет), 1 (слабое), 2 (умеренное), 3 (плохой сон). Максимальное значение общей оценки симптомов (ООС) равнялось 12 (1).
Средняя оценка выраженности зуда у больных идиопатической крапивницей до лечения составила 2,67; средняя оценка количества волдырей – 2,26; средняя оценка размера самого крупного волдыря – 2,52; средняя оценка нарушения сна – 2,06. Среднее значение общей оценки симптомов крапивницы равнялось 9,51.
Всем больным АД и ХР лесон назначался по 1 таблетке один раз в день в течение 4 недель. Кроме этого, больные в течение 10 дней получали гипосенсибилизирующую терапию 10% раствором глюконата кальция или 30% раствором тиосульфата натрия по 8-10 мл внутривенно один раз в день, седативные препараты (вамелан или пустырник форте с магнием). Местно больным ХК проводилось обтирание кожи раствором столового уксуса, разведенным в 2 раза водой или полуспиртовым раствором, пациентам АД - ультрафиолетовые облучения в эритемных дозах сегментарно, а также кремы, мази, обладающие противовоспалительным, противозудным действием. По консультации специалистов больным АД и ХК с сопутствующими заболеваниями проводилось корригирующее лечение
Результаты. Все больные с АД лечение перенесли хорошо, ни в одном случае не наблюдались побочные действия от лечения. Зуд при всех формах атопического дерматита в группе больных, выписавщихся с клиническим выздоровлением и значительным улучшением, начал уменьшаться в среднем с 2-3 дня лечения, полностью прекратился к 23-24 дню, воспалительные явления в очагах поражения начали регрессировать в среднем с 3-4 дня терапии, полностью прошли к 25-26 дню терапии.
Индекс SCORAD с 35,4 балла у больных со среднетяжелым течением АД и 18,6 – у больных с легкой степенью тяжести к концу терапии снизился соответственно до 7,6 и 4,8 баллов (Р < 0,05)
Под влиянием проведенного лечения клиническое выздоровление было достигнуто у 17 (44,7%) больных с АД, значительное улучшение - у 13 (34,2%), улучшение – у 7 (18,4%). Эффекта от лечения не отмечено у 1 (2,6%) больного.
Об эффективности проведенного лечения у больных с ХК судили по купированию симптомов во время лечения (непосредственные результаты) и по длительности периода ремиссии (отдаленные результаты). Непосредственные результаты лечения оценивались следующим образом:
- клиническое выздоровление (практически отсутствуют признаки и симптомы заболевания);
- значительное улучшение (признаки и симптомы значительно уменьшились и не доставляют беспокойства);
- умеренное улучшение (признаки и симптомы имеются и причиняют беспокойство, но состояние заметно улучшилось);
- незначительное улучшение (минимальное изменение признаков и симптомов);
- нет эффекта (признаки и симптомы не изменились или ухудшились по сравнению с исходным состоянием).
Отдаленные результаты оценивались по следующим критериям: отличным считали результат лечения, при котором наступала стойкая ремиссия длительностью не менее 3 месяцев с полным прекращением рецидивов уртикарий и ангионевротического отека; хорошим – при длительности ремиссии не менее 1 месяца с возможными редкими и слабо выраженными эпизодами высыпаний, разрешавшимися спонтанно; удовлетворительным, если высыпания рецидивировали в первый же месяц наблюдения и разрешались после приема лесона; неэффективным, если в первый же неделю наблюдения после лечения уртикарии рецидивировали вновь.
Лечение все больные перенесли хорошо, побочных действий и осложнений не наблюдалось ни в одном случае. Зуд кожи у 9 (16,7%) больных начал уменьшаться с 1 дня лечения, у 22 (40,7%) – со 2 дня, у 19 (35,2%) – с 3 дня, у 4 (7,4%) – с 4 дня. Полное прекращение зуда к концу 2 недели лечения наблюдалось у 11 (20,4%) больных, к концу 3 недели – у 13 (24,1%), к концу 4 недели – у 18 (33,3%). Значительное уменьшение зуда к концу лечения отмечено у 13 (24,1%) больных. Средняя оценка выраженности зуда после лечения у больных идиопатической крапивницей была 0,37. В общем, к концу лечения уменьшение выраженности зуда определено на 86% по сравнению с исходным (P < 0,05).
Количество уртикарных элементов за 6 недель лечения уменьшилось на 81% по сравнению с исходным уровнем (P < 0,05). Средняя оценка количества волдырей после лечения составила 0,45. Размер волдырей за время лечения по сравнению с данными до лечения уменьшился на 79% (P < 0,05). Средняя оценка размеров самого крупного волдыря после лечения равнялась 0,48. Сон к концу лечения нормализовался у 85% больных (до лечения нарушение сна от слабого до выраженного наблюдался у всех 100% больных). Средняя оценка нарушения сна после лечения была 0,3.
После окончания лечения в конце 6-ой недели среднее значение ООС составило 1,6, т.е. уменьшилось относительно исходного уровня на 83% (Р < 0,05).
Терапия с использованием лесона дала положительный эффект всем больным хронической идиопатической крапивницей. Непосредственные результаты лечения приведены на рисунке 1.
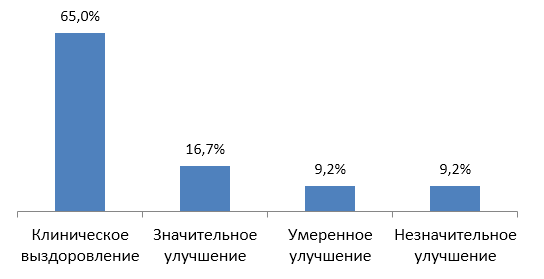
Рис. 1. Непосредственные результаты лечения
Данные рисунка 1 показывают, что клиническое выздоровление было достигнуто у 35 (65%) больных, значительное улучшение – у 9 (16,7%), умеренное улучшение – у 5 (9,2%), незначительное улучшение – у 5 (9,2%).
Отдаленные результаты лечения больных хронической идиопатической крапивницей приведены на рисунке 2.
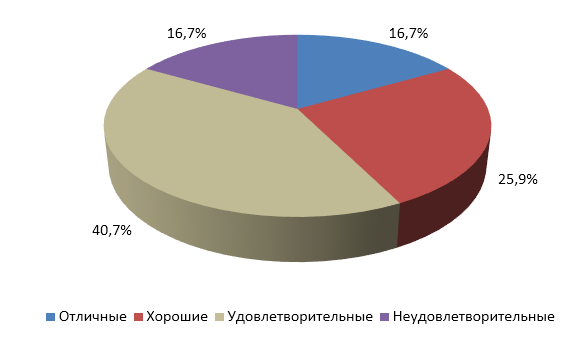
Рис. 2. Отдаленные результаты лечения
Как видно из рисунка 2, отличные результаты лечения (продолжительность ремиссии до 3 месяцев) отмечены у 9 (16,7%) больных, хорошие (длительность ремиссии до 1 месяца) – у 14 (25,9%), удовлетворительные – у 22 (40,7%), неудовлетворительные – у 9 (16,7%).Удовлетворительные и неудовлетворительные результаты лечения наблюдались у больных, имевших сопутствующие аллергические заболевания и патологию желудочно-кишечного тракта.
Таким образом, исследования показали, что лесон является эффективным средством лечения больных атопическим дерматитом и хронической идиопатической крапивницы и рекомендуется для широкого использования при лечении больных этими аллергодерматозами.
Литература:
- Дрынов Г.И. Терапия аллергических заболеваний. // Москва. – 2004. – С. 195-207
- Короткий Н.Г., Тихомиров А.А., Таганов А.В., Каражас М.В. Эпидемиология, современные аспекты этиологии, патогенеза, клиники и фармакотерапии атопического дерматита. // Леч. врач. 2 — 2008.— № 10.—С. 14-24.
- Иванов О.Л., Львов А.Н., Миченко А.В. Атопический дерматит: современные представления. // Русский Медицинский журнал. 2010. - №19. - С. 13-62
- Гилер У., Нимайер Ф., Купфер Й., Львов А.Н. Атопический дерматит нейрогенная воспалительная реакция? // Российский журнал кожных и венерических болезней. - 2009. - №4. - С. 46-51
- Паттерсон Р., Греммер Л.К., Гринбергер П.А. Аллергические болезни. – М. Медицина, 2000. – 733 с.
- Kozel M., Sabroe R. Chronic urticaria. Etiology, management, and current and future treatment options. Drug. 2004, v. 64 (22). P. 2516-2536